
11th EUROPEAN CONFERENCE ON TETRASPANINS
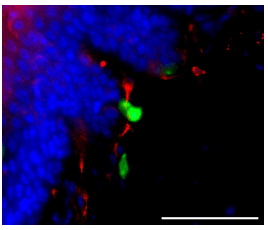
Les cellules régulatrices du système immunitaire pourraient produire des analgésiques naturels pour soigner la douleur!

J’analyse des moustiques INFECTÉS par le PALUDISME !
Les vaccins ARNm intramusculaires induisent peu d’immunité mucosale.
Les vaccins ARNm intramusculaires induisent peu d’immunité mucosale.

« Orange Day »
Du 22 au 29 novembre, le CIMI sera « Orange »
A l’occasion de la Journée Internationale pour l’élimination de la violence à l’égard des femmes, le CIMI s’associe à l’ »Orange Day » d’ONU Femmes.
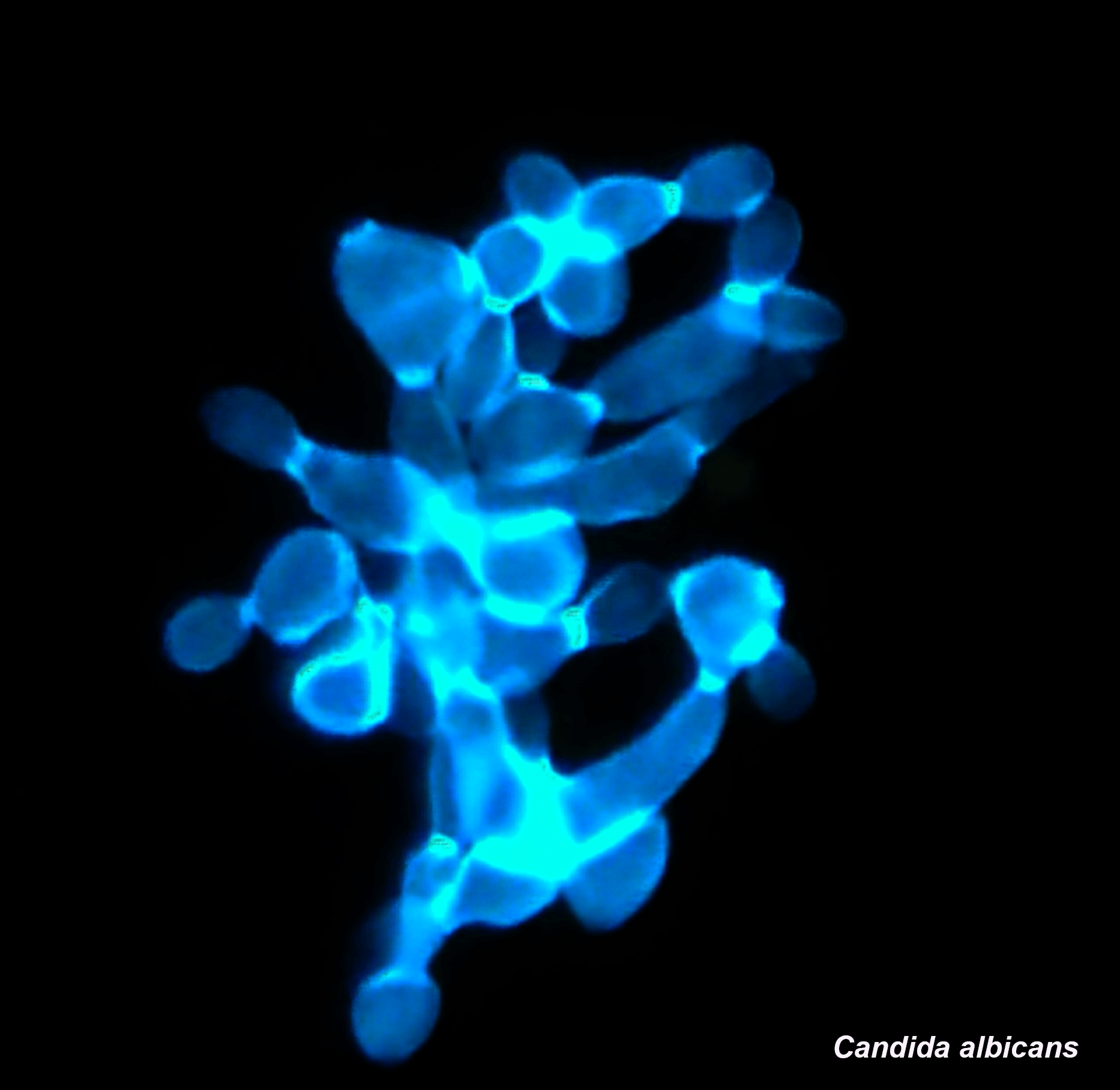
Intestinal Candida albicans overgrowth in IgA deficiency
Une connexion inattendue entre IgA et surveillance du mycobiote.

Journée Jeunes Chercheurs – Clémence Riffard primée
La Journée Jeunes&Chercheurs organisée par la Ligue contre le Cancer a eu lieu le jeudi 13 Avril à la Cité des Sciences et de l’Industrie.
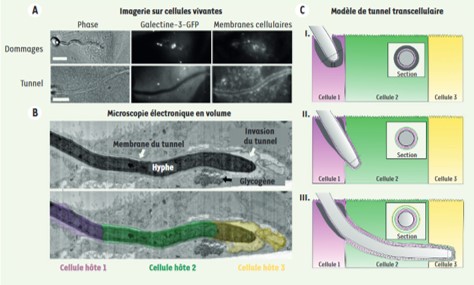
Tunnel ou dommage ? Les pathogènes fongiques entrent dans la lumière
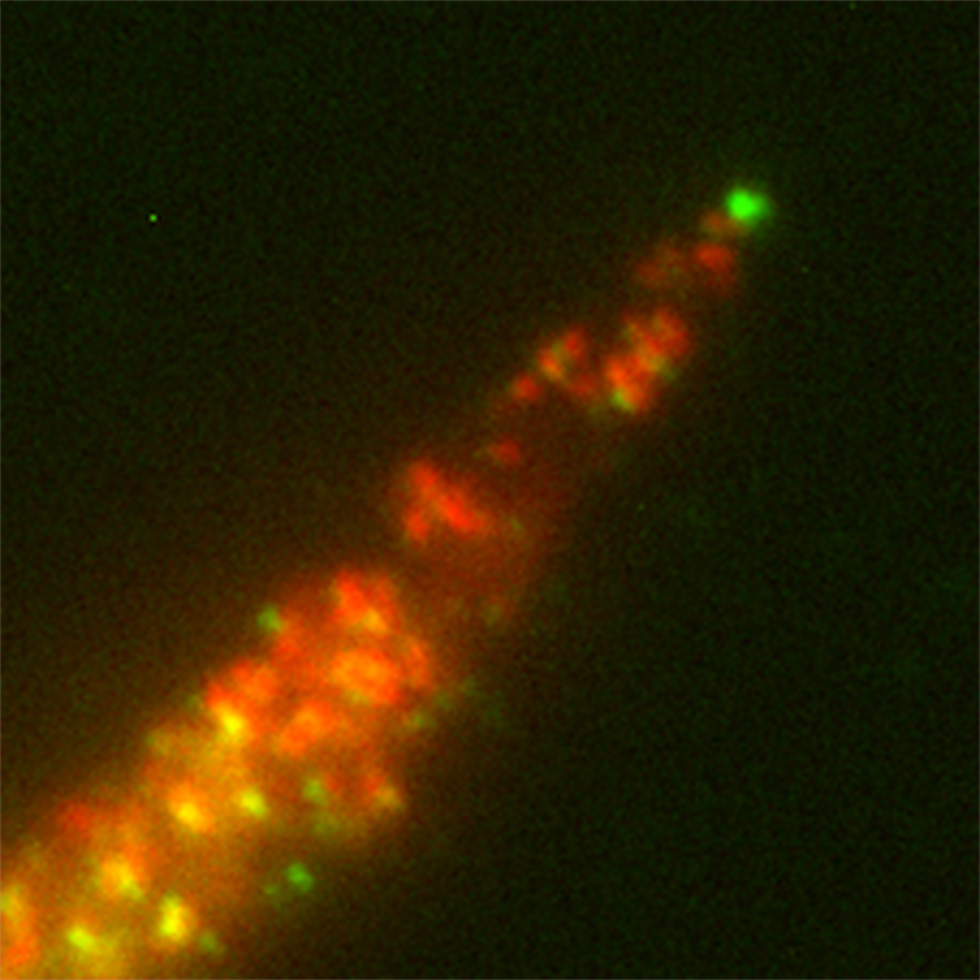
The claudin-like apicomplexan microneme protein is required for gliding motility and infectivity of Plasmodium sporozoites
L’équipe d’O. Silvie a identifié une protéine de Plasmodium essentielle à la motilité et à l’infectiosité des sporozoïtes, les formes du parasite transmises par les moustiques au cours du paludisme. Cette protéine, appelée CLAMP, pourrait constituer une nouvelle cible vaccinale.

Renouvellement de la labellisation pour le SIRIC CURAMUS
CURAMUS (Cancer United Research Associating Medicine University & Society) vient d’obtenir le renouvellement du label SiRIC pour la période 2023-2027. Quatres équipes du CIMI y participent : A Boissonnas, MC Dieu-Nosjean, G Gorochov et V Vieillard.